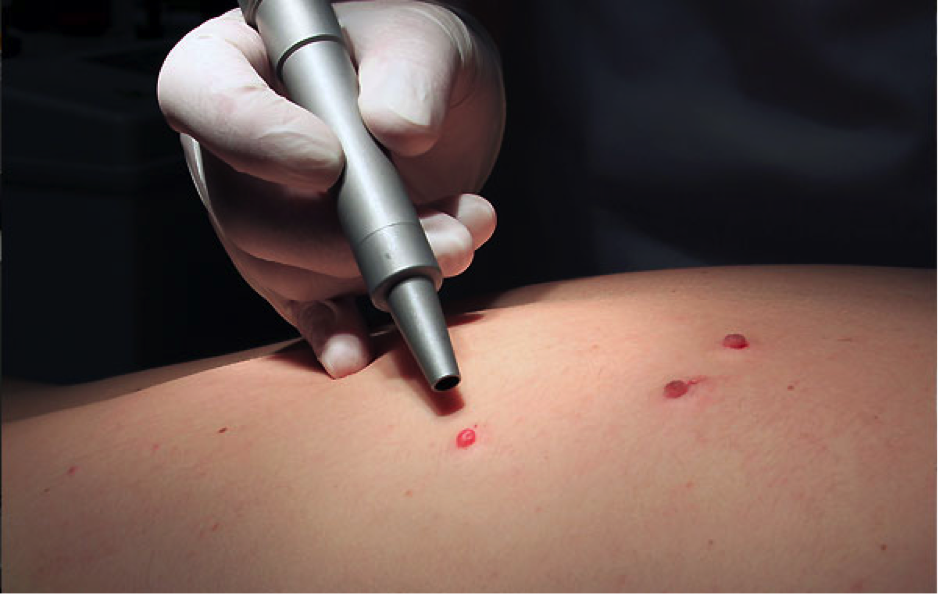
Лазерная дерматохирургия
Удаление новообразований лазером
Перед удалением проводится дерматоскопия — неинвазивный диагностический метод визуальной оценки поражений кожи, который дает возможность распознавать морфологические структуры, невидимые невооруженным глазом для быстрого подтверждения диагноза. Одно из основных предназначений дерматоскопа — это проведение дифференциального диагноза между доброкачественными и злокачественными новообразованиями кожи.
Однако только гистологическое исследование удаленного новообразования (микроскопическое исследование срезов) служит единственным объективным методом в установлении диагноза. Гистологическое исследование проводится при подозрении на злокачественную трансформацию новообразования для установления окончательного диагноза и назначения адекватного лечения. При необходимости в центре проводится ультразвуковое исследование, компьютерная томография.
С помощью лазера возможно удаление различных доброкачественных (папилломы, родинки, бородавки и другие) и некоторых злокачественных (базально-клеточный рак кожи) новообразований.
Показания для удаления доброкачественных новообразований кожи:
- Эстетическая коррекция
- Расположение в местах повышенной травматизации (кисти рук, стопы, места трения одеждой и т.д.)
- Новообразования, которые доставляют дискомфорт пациенту
- Пограничные опухоли (новообразования, опасные в плане перерождения в злокачественные) требуют динамического наблюдения или профилактического удаления с последующим гистологическим исследованием (тактику определяет врач).
Злокачественные опухоли требуют удаления. К наиболее распространенным злокачественным опухолям кожи относятся меланома и базалиома (базально-клеточный рак кожи). Эти новообразования подлежат обязательному удалению, которое имеет свои особенности.
Существуют различные методы удаления новообразований: хирургическое иссечение (с помощью скальпеля), радиоволновой метод, электрокоагуляция, удаление с помощью лазера. Доброкачественные новообразования с минимальным риском перерождения целесообразно удалять с помощью радионожа или с помощью лазера.
Это обусловлено несколькими факторами:
- практически бескровное вмешательство (лазеры и радионож коагулируют мелкие сосуды во время процедуры)
- не надо накладывать швы
- малозаметные рубцы (зависит от размера, глубины залегания образования, от локализации).
Необходимо отметить, что бытующее ранее мнение о том, что родинки нельзя удалять, так как они потом превращаются в злокачественную опухоль, абсолютно неверно. Такое заблуждение возникло в связи с тем, что в прошлом веке диагностике меланомы не уделялось достаточного внимания. Причиной летального исхода является прогрессирование заболевания (запущенность процесса), а не факт удаления родинки. В настоящее время опубликовано много исследований, которые утверждают, что нерадикальное удаление меланомы с последующим адекватным лечением не приводит к снижению общей выживаемости. Опытный врач в большинстве случаев без труда может определить природу новообразования, просто рассмотрев ее поближе или используя дерматоскоп. Однако только гистологическое исследование удаленного новообразования может гарантированно точно установить злокачественность процесса.
В нашей клинике для удаления новообразований кожи применяется СО2-лазер («Ланцет-2», Россия). Преимущество данного метода позволяет очень точно, послойно удалять образование с помощью луча света определенной длины волны, что обеспечивает более быстрое заживление раны с максимальным эстетическим эффектом. Однако надо отметить, что лазер не является магическим решением всех медицинских проблем. Косметический результат, как и наличие побочных реакций во многом зависит от размера, глубины залегания, локализации новообразования, от квалификации врача и от последующего ухода за раной. В редких случаях (большие размеры опухоли, локализация в складках кожи и т.д.) новообразования кожи лучше иссекать с помощью скальпеля с последующим наложением швов.
Уход после лазеровапоризации новообразований кожи в большинстве случаев сводится к созданию «сухой корочки» в месте удаления, под которой идет заживление. При наличии большой раневой поверхности и/или при более глубоком удалении назначаются мазевые повязки. В зависимости от размера и локализации новообразования процесс заживления занимает от 1 до 3-4 недель. После заживления пациентам рекомендована защита этих зон от инсоляции (использование солнцезащитных кремов) в течение 3-4 месяцев для формирования более эстетичного рубца.
Побочные эффекты и осложнения:
- Физиологическая воспалительная реакция в области удаления (умеренная болезненность, отечность, покраснение) — всегда присутствует при нормальном заживлении любой раны
- Капиллярное кровотечение из раны — довольно редкое осложнение, которое в большинстве случаев устраняется путем наложения тугой повязки на 1-2 дня
- Образование грубых рубцов, гиперпигментация в зоне удаления
- Инфицирование раны — осложнение, требующее врачебного вмешательства
Количество и выраженность побочных эффектов зависят от размеров, локализации образования, от сопутствующих заболеваний, общего состояния организма и, наконец, от умения врача. В подавляющем большинстве случаев побочные реакции слабо выражены и быстро проходимы. Средние сроки заживления ран после воздействия лазера составляют 7-14 дней.
Применение лазеров в хирургической практике имеет ряд преимуществ, обусловленных спецификой воздействия лазерного излучения на биологические ткани. Возможность концентрации световой энергии в малых объемах позволяет избирательно воздействовать на ткани: лучом лазера можно разрезать ткани как скальпелем, а можно «испарить» патологический очаг с минимальной травматизацией здоровых тканей. Кроме того, неоспоримое преимущество лазерной деструкции — бесконтактное удаление патологического очага.